
Qu’est-ce que l’Anorexie Mentale chez l’enfant prépubère (à début précoce) ?
C’est une maladie rare qui touche entre 1 et 3 enfants pour 100 000. On retrouve une majorité de filles souffrant de cette maladie mais les garçons aussi peuvent être atteints.
L’enfant qui souffre d’anorexie refuse de maintenir un poids minimum normal pour son âge et sa taille, a une peur intense de prendre du poids et souvent une perturbation de son image corporelle. Parfois le tableau est plus trompeur au début de la maladie avec, des maux de ventre et une réduction qualitative (l’enfant supprime des aliments) et quantitative (diminution de la quantité de nourriture) des apports alimentaires sans que l’enfant exprime des pensées anorexiques. Les pensées anorexiques sont des pensées qui viennent toutes seules et qui sont le reflet du mal-être que ressent l’enfant (exemple : « je suis trop gros(se) ; mon ventre est énorme ; j’ai peur de grossir »). La maladie débute avant l’adolescence et avant les premières règles chez les filles. Elle peut être diagnostiquée dès l’âge de 8 ans.
C’est une maladie grave avec un impact physique et psychologique sur le fonctionnement des enfants. L’anorexie mentale à début précoce a des effets potentiellement irréversibles sur la croissance, la puberté, la minéralisation osseuse et le développement cérébral. Il est essentiel de prendre en charge les patients atteints le plus tôt possible mais souvent le diagnostic est retardé. Le début de la maladie est parfois insidieux.
L’anorexie mentale peut menacer le pronostic vital du patient ou de la patiente. Cependant la plupart des enfants en guérira ou verra son état de santé s’améliorer en grande partie. Cette maladie n’est pas constitutionnelle, ni une fatalité. Cette évolution favorable est rendue possible par la mobilisation coordonnée des soignants et par l’investissement de la famille, en lien avec les professionnels.
Les Signaux d’alerte de l’Anorexie Mentale à début Précoce
Un enfant est un être en développement donc en croissance. Un enfant en bonne santé doit toujours prendre du poids et grandir au fil des trimestres, toute stagnation du poids et a fortiori de la taille doit alerter. Un enfant qui perd du poids ou dont le poids stagne doit pouvoir bénéficier d’une consultation médicale rapidement.
Si votre enfant arrête totalement de boire et/ou de manger pendant 24h alors c’est une urgence : prenez un avis médical sans tarder.
Le fait de sauter des repas ou de supprimer des aliments « gras » ou « sucrés » ou trop « riches », un enfant qui réduit progressivement ses apports alimentaires, qui ne finit plus son assiette, qui ne prend plus ni dessert ni entrée… tous ces éléments isolés ou non doivent alerter lorsqu’ils se reproduisent régulièrement pendant plus de deux semaines. Ils justifient une consultation médicale avec le médecin traitant ou le pédiatre de votre enfant.
Parfois, ce sont des maux de ventre chroniques ou d’autres plaintes douloureuses qui sont au premier plan et entraînent initialement la réduction des apports alimentaires. L’amaigrissement n’est souvent remarqué que secondairement. En l’absence d’une autre cause retrouvée à ses douleurs et après avis d’un pédiatre, il faudra savoir évoquer l’anorexie mentale.
Enfin, la pratique sportive de plus en plus intensive doit inciter à une vigilance notamment sur les apports alimentaires et sur l’objectif poursuivi au travers de cette hyperactivité. L’enfant cherche-t-il à maigrir, à être très musclé, à ne plus avoir de gras ? Au moindre doute, prendre conseil auprès d’un professionnel de santé.
– Faites preuve de cohérence éducative, les règles doivent être les mêmes avec chacun des deux parents, ainsi ce sera plus simple pour votre enfant.
– Informez-vous pour mieux comprendre la maladie de votre enfant et échangez avec l’équipe qui vous suit.
– Travaillez en partenariat avec les professionnels de santé.
– Apprenez comment parler de la maladie avec votre enfant.
– Mais ne vous focalisez pas exclusivement sur la maladie.
– Continuez à vivre et à prendre aussi soin de vous, et du reste de la famille.
Vous pouvez aider votre enfant ! Soyez-en convaincus.
De plus, dans certaines situations/périodes de stress, votre enfant est plus à risque de développer et surtout de majorer des symptômes anxieux et/ou des symptômes obsessionnels compulsifs voire un Trouble Obsessionnel Compulsif (TOC). Troubles anxieux et TOC sont en effet des maladies souvent associées à l’anorexie mentale. Voir également quelques conseils pour s’apaiser.
La prise en charge habituelle d’un enfant souffrant d’anorexie mentale fait intervenir plusieurs professionnels qui se coordonnent entre eux, d’où de nombreux rendez-vous et déplacements. Le pédiatre ou le pédopsychiatre ou le médecin traitant (généraliste) joue le rôle de « chef d’orchestre » des prises en charge.
Souvent les prise en charges suivantes sont proposées aux enfants avec une anorexie mentale :
– Suivi pédopsychiatrique
– Suivi somatique (pédiatre ou médecin généraliste)
– Suivi de la croissance et du développement pubertaire (endocrinologue pédiatre)
– Suivi en thérapie individuelle (Thérapie Cognitivo-Comportementale ou approche intégrative)
– Suivi en thérapie familiale
– Suivi diététique
– Éducation thérapeutique du patient et de la famille
– Possibilité de rencontrer l’assistante sociale si besoin d’aide pour des démarches administratives ou d’aides financières (si difficultés en lien avec la maladie) par exemple.
La prise en charge d’un enfant souffrant d’anorexie mentale doit rester pluridisciplinaire dans l’intérêt de l’enfant. Les consultations en visioconférence ou au téléphone remplacent la plupart des rendez-vous si l’état de santé de l’enfant le permet. Si c’est absolument nécessaire, des consultations programmées en présentiel avec autorisation spéciale de déplacement seront planifiées.
En cas d’urgence (malaise, perte de connaissance, arrêt complet de la prise d’aliment et/ou de boisson, crise suicidaire…) les urgences restent ouvertes. Dans la mesure du possible, prévenez votre médecin avant de vous déplacer.
Comment gérer les repas de votre enfant ?
Le principal est de rester ferme et bienveillant avec votre enfant. Il faudra aussi être bien organisé.
Avant les repas :
– Organiser les repas en fonction des objectifs alimentaires personnalisés/feuille de route alimentaire de votre enfant.
– Planifier des menus à l’avance (sur une semaine par exemple) et les présenter à votre enfant afin d’anticiper au mieux d’éventuelles difficultés. Cela permet également d’anticiper les courses.
– Maintenir des horaires fixes pour les quatre repas.
– Si le repas reste un moment anxiogène des exercices de relaxation et de respiration peuvent être fait avant chaque repas.
Pendant le repas :
– Rendre le cadre agréable et convivial : mettre de la musique, centrer la discussion sur des sujets joyeux (le dernier livre/film que vous avez aimé par exemple !), éviter toute conversation autour de l’alimentation ou du poids.
– La préparation de l’assiette revient aux parents, si l’enfant se sert seul, les parents valident les portions.
– Faire attention à la durée du repas (en moyenne 45 minutes pour le déjeuner et le dîner et 30 minutes pour le petit-déjeuner et le goûter) : si votre enfant prend trop de temps, n’hésitez pas à le stimuler avec bienveillance régulièrement. Au contraire s’il se précipite trop, l’inviter à ralentir. Vous pouvez également utiliser un timer !
– Gérer les comportements alimentaires liés à la maladie (petites bouchées, tri alimentaire, …) en le stimulant à faire autrement au cours du repas. Les objectifs peuvent être fixés à l’avance en accord avec le médecin et le psychologue.
– Veillez aussi à ce que votre enfant s’hydrate suffisamment (en moyenne 1 à 1 litre 500 d’eau par jour, soit 1 à 2 verres d’eau par repas).
– Devant le blocage, l’opposition, la difficulté… NEGOCIER !
– Demander à l’enfant ce qu’il se sent capable de faire /de manger.
– Faites part de vos attentes à vous, pour l’aider à lutter contre la maladie.
– « On coupe la poire en deux ». Ainsi la maladie ne gagne pas tout à fait et le parent ne perd pas entièrement.
Après le repas :
– Privilégier une activité calme et plaisante après le repas (jeu de société, coloriage, lecture…).
– Refaire des exercices de respiration et de relaxation si l’anxiété persiste ou si l’enfant exprime des douleurs au ventre par exemple.
Rappelez-vous, il n’y a pas UNE règle de gestion des repas, mais plusieurs. Toutes les règles sont valables : gestion parentale un peu plus « directive » ou au contraire organisation/négociation/planification avec son enfant, douceur, fermeté, manger en famille ou s’isoler avec lui… Toute ces alternatives sont acceptables à condition d’obtenir le résultat escompté : une prise alimentaire correcte (minimum) de son enfant. Chacun utilisera au mieux ces conseils selon son fonctionnement familial et ses possibilités.
La première stratégie, c’est de demander à votre enfant ce qui pourrait l’aider à manger et de le faire. Attention, la stratégie qui sera efficace un certain jour, une certaine semaine ne sera pas forcément valable tout le temps. Il faudra vous adapter. Savoir changer de stratégie quand vous serez dans l’impasse et cela autant de fois que vous vous retrouverez bloqué. Notez qu’une manière de faire que vous aviez abandonnée auparavant peut redevenir efficace. Soyez persévérant !
Comment gérer l’angoisse ?
Dans l’anorexie mentale prépubère l’angoisse concerne souvent des préoccupations quant à la prise de poids et à l’apparence physique. Elle peut aussi porter sur la crainte du jugement des autres, sur la peur de grandir, de voir sa silhouette se modifier, de devoir petit à petit prendre une certaine indépendance. Les motifs d’inquiétudes peuvent être variés (préoccupations pour sa santé, son avenir, la santé de ses proches …). L’anorexie apparaît plus souvent chez les sujets anxieux.
L’angoisse c’est quoi ?
A la différence de la peur qui est là pour nous avertir d’un danger, l’anxiété est une tendance à se faire du souci de façon excessive à propos de quelque chose. C’est une sensation pénible que l’enfant va, par certains comportements, chercher à éviter (évitement de certains aliments, des situations de repas, d’inactivité) ou à apaiser (hyperactivité, restriction alimentaire). Ces stratégies procurent dans un premier temps un certain sentiment de contrôle.
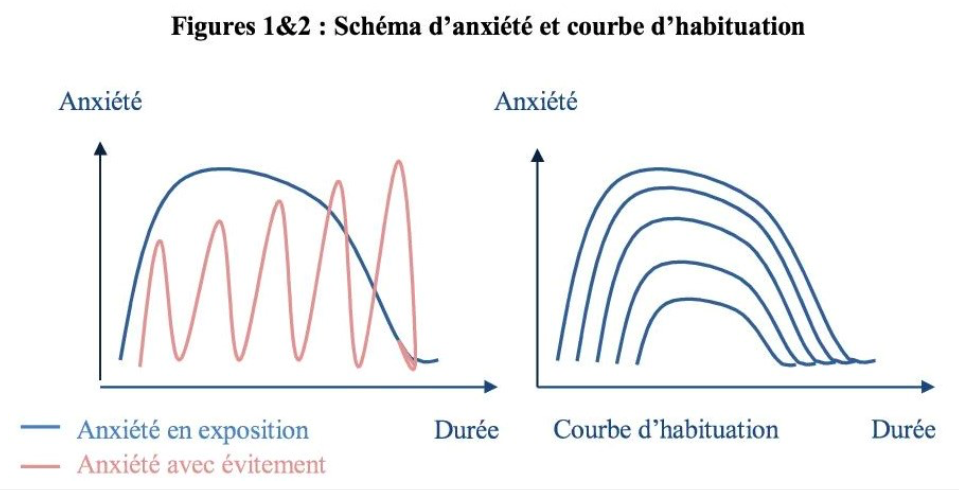
Cependant, plus l’enfant évite une situation qui l’inquiète, plus il se sent incapable de l’affronter à nouveau. L’anxiété augmente en intensité et en fréquence, et les comportements inadaptés pour l’apaiser avec. On se fait parfois davantage de souci à l’idée de faire quelque chose en comparaison de l’anxiété réellement ressentie en réalisant cette action. En revanche, lorsqu’on s’expose progressivement à une situation qui nous fait peur, c’est-à-dire lorsqu’on se fixe de petits objectifs atteignables, graduellement, marche après marche, l’anxiété va monter, puis va se stabiliser pendant un certain temps puis va redescendre. Et la répétition de l’exposition à cette situation va permettre petit à petit à l’anxiété de diminuer en intensité, de durer moins longtemps avant de redescendre.
C’est ce qu’on appelle le phénomène d’habituation. La situation pourra alors être vécue avec de moins en moins d’inquiétude.
Comment se manifeste l’anxiété ? Et que faire ?
– Dans son corps : aider votre enfant à repérer les manifestations physiques de son anxiété (maux de ventre, gorge nouée…) et à s’apaiser par la pratique d’exercices de respiration abdominale et de relaxation.
– Dans ses comportements : lorsque votre enfant recommence à faire quelque chose qu’il ne faisait plus (par exemple lorsqu’il réintroduit un aliment qu’il ne mangeait plus) vous pouvez lui rappeler comment fonctionne son anxiété afin de l’encourager. Il peut par exemple mesurer son niveau d’anxiété sur 10 à chaque fois et remarquer si avec le temps et les répétitions, ce niveau baisse petit à petit. Souvent en fin d’hospitalisation, les enfants réalisent qu’ils sont de nouveau capables de réaliser des choses qui leur semblaient inenvisageables à leur arrivée. Ils en retirent un sentiment de fierté.
– Le suivi thérapeutique avec le psychologue pourra aussi s’intéresser aux pensées anxieuses.
On parle souvent aux enfants souffrant d’anorexie mentale prépubère de « la petite voix de l’anorexie » pour mettre à distance des pensées qui parlent des craintes sur leur poids, sur leur silhouette, de la peur de grossir, d’être imparfait, de grandir. Ce sont des pensées automatiques, qui viennent toutes seules et qui sont le reflet du mal-être que ressent l’enfant. Ces pensées génèrent des émotions désagréables et pour éviter ce ressenti, l’enfant va mettre en place des comportements comme la restriction alimentaire, l’hyperactivité…
Elles ne sont pas forcément présentes ou identifiées chez les plus jeunes de ces enfants.
Que faire ?
L’idée est d’aider l’enfant à identifier ces pensées, à les repousser ou à reconnaître le caractère excessif de celles-ci. Cela n’est pas facile et cela prend du temps. Avec la dénutrition, ces pensées sont de plus en plus envahissantes. Elles apparaissent d’autant plus lors des moments d’ennui et de solitude.
1) Quelles sont-elles ?
D’abord, si elles sont présentes, s’intéresser à « de quoi elles parlent ». Elles sont intéressantes car elles nous renseignent sur ce qu’on redoute, sur ce qui nous fait le plus peur. L’enfant peut avoir un petit carnet pour les noter ou les inscrire sur des petits papiers qu’il placera dans une petite boîte dédiée : « un coffre à pensées désagréables ». Cela lui permettra de mettre à distance ces pensées et, petit à petit, de les identifier comme « la petite voix de l’anorexie » qui déforme la réalité, exagère les conséquences redoutées. Il peut aussi personnifier ces pensées de l’anorexie par un petit personnage qu’il aura dessiné. Le travail de questionnement sur ces pensées et la recherche de pensées aidantes sera fait avec un thérapeute. Apprendre à repérer ces pensées permet déjà d’avancer.
2) Quand ? Dans quelles situations ces pensées sont le plus présentes ?
Cela nous renseigne sur les situations qui sont difficiles pour l’enfant et dans lesquelles il se sent le plus fragile. Cela permet de préparer un petit « plan de bataille » pour se préparer à traverser ces moments.
3) Détourner l’attention
Une « liste d’activités agréables qui me permettent de m’apaiser sans nuire à ma santé » peut être réalisée et accrochée dans la chambre de l’enfant par exemple. Il est important qu’il y ait une variété de propositions. Voici quelques exemples : écouter de la musique, parler à quelqu’un qu’on apprécie, faire un jeu de société en famille, faire de la peinture, écrire…
Comment gérer l’hyperactivité ou l’usage problématique de l’activité physique ?
Qu’est-ce que c’est ?
Dans l’anorexie mentale prépubère, lorsqu’on parle d’hyperactivité, nous faisons référence au fait de réaliser une activité physique de manière fréquente, intensive et excessive. Cet usage problématique de l’activité physique vise à dépenser de l’énergie, à brûler des calories mais il est aussi en partie compulsif (involontaire). D’un point de vue hormonal, au début de la restriction alimentaire, l’organisme adopte un réflexe de défense contre la dénutrition et favorise une recherche active de nourriture qui donne l’illusion d’un surplus d’énergie. L’hyperactivité provoque un apaisement physiologique et permet aussi à l’enfant de lutter contre les pensées liées à l’inquiétude de prendre du poids, à l’image corporelle et contre les symptôme anxieux et dépressifs. Le fait d’être « inactif » génère souvent de la culpabilité chez les enfants souffrant d’anorexie mentale prépubère.
Comment la repérer ? A quoi faire attention ?
– Activité sportive pratiquée de façon excessive pour leur état
– Posture gainée dans les gestes du quotidien
– Mouvements non nécessaires (bouger les jambes par exemple)
– Faire des activités debout plutôt qu’assis, avec parfois des évitements de situations qui nécessitent d’être assis (télévision, jeux de société…)
– Trouver des prétextes pour se déplacer (faire des allers-retours dans les escaliers sous prétexte d’avoir oublié quelque chose par exemple)
– Activités de rangement intensif, ménage excessif
– Potentielle dissimulation : mettre un réveil plus tôt le matin / en pleine nuit pour faire de l’exercice en toute discrétion.
Pourquoi lutter contre ?
L’hyperactivité fragilise les os et ainsi augmente le risque de fractures spontanées. Elle accentue la perte de poids et peut abîmer durablement les muscles. Elle génère aussi une dépendance : elle agit au départ comme un comportement qui apaise l’anxiété (à l’idée de grossir par exemple). Cependant, pour obtenir cet apaisement de l’anxiété, il s’avère petit à petit nécessaire d’augmenter l’activité physique. On observe alors une perte de contrôle et l’enfant ne parvient plus alors à faire certaines activités (aller au cinéma, jouer à des jeux de société…). C’est un facteur pérennisant de la maladie étant donné son effet stimulant, qui favorise le besoin d’être actif en minimisant l’effet de la fatigue.
Comment réagir ?
– Repérer les comportements en eux-mêmes / Repérer les excès par écrit.
– Repérer dans quelles situations votre enfant y a le plus souvent recours (cela peut être un indicateur des moments qui sont difficiles pour lui, après le repas par exemple). L’accompagner dans la pratique d’exercices de respiration et de relaxation en prévision de ces situations.
– Discuter avec votre enfant autour de ce qu’il se dit pour banaliser ou justifier cette activité.
– En parler avec un professionnel pour que votre enfant puisse être averti des conséquences négatives sur sa santé.
– Exposition au repos : programmer des temps de calme, en définissant un temps donné à l’aide d’un minuteur par exemple. Accompagner votre enfant dans la pratique de la relaxation, assis ou allongé. La relaxation petit à petit pourra lui permettre d’apaiser son anxiété d’une façon qui n’est pas mauvaise pour lui.
Réduction progressive de l’activité : Fixer de petits objectifs : « cette semaine je résiste à telle activité », inviter son enfant à noter chaque jour à quel point il a réussi à résister à cette activité (par exemple : 0 je n’ai pas du tout réalisé cette activité – 10 aujourd’hui j’ai énormément réalisé cette activité). Cela permet à votre enfant de visualiser ses progrès. Les étaler sur une semaine par exemple permet de rester mobilisé même s’il y a eu un jour où il n’a pas réussi. Il est important de commencer par une activité qu’il se sent capable de réaliser et qui le motive (par exemple « je reste assis pendant une partie de tel jeu que j’aime beaucoup »). Il est aussi possible d’instaurer un tableau à points avec un système de récompense. N’hésitez pas à vous tourner vers son pédopsychiatre ou son psychologue pour être guider dans sa mise en place si cet outil ne vous est pas familier. (fiche outil de motivation au changement : Le tableau à point ou système d’économie de jeton)
– Lui montrer la courbe d’habituation et lui rappeler les mécanismes de l’anxiété
– Vérifier que votre enfant est correctement couvert : avoir froid favorise l’envie de bouger.
Comment aider mon enfant face à la dysmorphophobie ?
La dysmorphophobie est une préoccupation excessive pour certaines parties du corps considérées comme imparfaites. Il y a un décalage entre la silhouette réelle de l’enfant et l’idée qu’il s’en fait. L’enfant va alors se focaliser principalement sur ces parties du corps. Cette attention exagérée va prendre beaucoup de place dans l’esprit de l’enfant et est généralement un déclencheur de pensées anorexiques, de pensées négatives sur lui-même. Pour expliquer ce défaut d’attention, on parle souvent aux enfants de « la loupe de l’anorexie ». Cette « loupe » fait qu’on va se concentrer attentivement sur certaines parties de son corps et les comparer à un idéal inatteignable. Cette focalisation sur des « défauts » entraine une vision négative de lui-même. Et cela, sans tenir compte de tous les autres éléments qui interviennent dans ce qui fait les qualités d’une personne : lorsqu’on regarde dans une loupe on ne voit plus ce qu’il y a autour. Cela génère une grande détresse et fait écho aux difficultés d’estime de soi et de confiance en soi. La dysmorphophobie est particulièrement présente lors de la reprise pondérale.
Voir aussi : prévenir les conséquences de l’insatisfaction corporelle
Comment la repérer ?
– Dans le choix des vêtements amples qui pourraient masquer ces défauts ou au contraire des vêtements étroits pour pouvoir contrôler visuellement ces zones.
– Par une tendance à se regarder de manière excessive dans le miroir ou au contraire en évitant toutes ces situations (refuser d’être pris en photo par exemple).
– Par des postures, des façons de se tenir visant à dissimuler ces parties du corps au regard des autres (ne pas être vu de dos, rentrer le ventre en permanence…)
Que faire ?
– Se débarrasser des anciens vêtements trop petits, choisir des vêtements à la bonne taille.
– Encourager l’enfant à choisir des vêtements qui lui plaisent, qu’il trouve beaux.
– Comme évoqué pour les pensées anorexiques plus haut : repérer les situations les plus compliquées et prévoir un petit plan d’action pour réagir (faire de la relaxation, aller parler à quelqu’un, faire une activité agréable).
– Renforcer une vision plus globale du corps, qui dépasse les critères esthétiques : qu’est-ce que mon corps me permet de faire ? (« Grâce à mes mains, je peux jouer du piano, je peux dessiner », « j’aime mes cheveux », « je suis souriante »)
Prendre soin de son corps, si la situation n’est pas vécue trop difficilement (se faire de jolies coiffures, se déguiser, effectuer des soins du corps : gommage, masques…).
– Renforcer l’estime de soi en soulignant les qualités de votre enfant.
Comment aider mon enfant à développer son estime de soi ?
L’anorexie mentale s’accompagne généralement d’une faible estime de soi, d’une vision négative sur soi-même et d’une anxiété quant au regard des autres. L’estime de soi se construit petit à petit, par d’infimes actions. Voici quelques pistes pour renforcer l’estime de soi de votre enfant :
Souligner les qualités
Dire à son enfant ce qu’on aime chez lui (dans son caractère, ses comportements). Il est préférable de s’intéresser aux actes (« j’aime tes dessins », « c’est gentil de jouer avec ta petite sœur », « tu me fais rire ») plutôt qu’à la personne plus globalement (éviter les phrases commençant par « tu ES drôle/gentil ». L’enfant remettra plus facilement en question ces formulations car il n’est pas possible par exemple d’être gentil en permanence, et il pourrait du coup penser aux moments où il ne l’est pas.
Exprimer votre affection à votre enfant
Intéressez-vous à ses goûts, à ses passions, à ses loisirs afin de lui témoigner combien il est digne d’intérêt. Vous pouvez aider votre enfant à faire une liste de ce qu’il aime chez lui, de ses qualités, de ses talents, de ses compétences.
Donnez l’exemple
Nous avons parfois trop tendance à nous dévaloriser nous-mêmes devant notre enfant. Confiez-lui des tâches, demandez-lui de l’aide au quotidien, afin qu’il puisse être fier de lui. Aidez-le à considérer les difficultés qu’il rencontre non pas comme des échecs mais comme des expériences qui permettent d’apprendre.
Aidez-le à exprimer ses émotions
Sac à compliments
Réalisez avec lui (et même pour vous-même) un « Sac à compliments » : tout au long de la journée, l’enfant pourra noter sur des petits papiers les compliments entendus, les actions dont il est fier, les bons moments et les placer dans ce petit sac. Il pourra les relire dans les moments difficiles.
Carnet de victoires
Notez toutes les petites victoires contre la maladie dans un carnet dédié : cela permet de voir le chemin parcouru, et les écrire dans un carnet permet une certaine discrétion. L’enfant qui souffre d’anorexie mentale prépubère ressent souvent une certaine ambivalence quant aux progrès qu’il a fait.
Encouragements
Pensez à encourager votre enfant lorsqu’il a essayé, même s’il n’a pas réussi. Rassurez-le sur votre soutien.
Et la fratrie dans tout ça ?
La fratrie est impactée par la situation. L’ambiance à la maison s’est peut-être dégradée, les parents sont inquiets ou soucieux et les temps de repas sont devenus tendus ou parfois conflictuels. L’enfant qui souffre d’anorexie a peut-être changé d’attitude envers sa fratrie (plus agressif, reste dans sa chambre, ne veut plus jouer comme avant, etc.).
Il arrive que ce soient les frères et sœurs qui aient alerté du changement de comportement alimentaire de leur frère ou sœur.
Il est important de pouvoir parler avec eux de ce qui se passe, de les questionner sur ce qu’ils ressentent (tristesse, colère, culpabilité ?). Les études scientifiques ont montré que ce qui aidait les frères et sœurs était de pouvoir maintenir leurs activités habituelles et d’avoir des relations avec des personnes extérieures. Encouragez-les à maintenir le lien avec leurs amis et à poursuivre leurs activités de loisir. Ils ont aussi besoin d’avoir des informations claires sur l’anorexie qu’il faudra adapter en fonction de leur âge.
En bref : Questions / Réponses
1/ Le Poids Minimum de Bonne Santé, c’est quoi ? A quoi ça sert ?
Le PMBS ou poids minimum de bonne santé correspond à l’objectif de poids fixé par le médecin de votre enfant. Ce PMBS est personnalisé, calculé par le médecin de votre enfant et dépend de la corpulence de votre enfant avant la maladie. Ce poids doit permettre notamment le redémarrage de la croissance et de la puberté. Il n’est pas gravé dans le marbre. Au fil des mois et des années, ce PMBS évoluera puisque votre enfant est en période de croissance. L’intérêt d’atteindre le PMBS est toujours expliqué longuement à votre enfant lors de son annonce ainsi que l’interprétation de ses courbes de croissance (poids et taille) et de corpulence (indice de masse corporelle).
2/ Mon enfant restreint volontairement son alimentation. Donc il le fait exprès ?
Non. Au début de la maladie, il y a souvent un simple régime et une perte de poids qui s’accompagne d’une phase d’exaltation. L’enfant se sent en cohérence avec ce qu’il souhaite être. Le contrôle qu’il a sur son alimentation lui renvoie une image positive de lui-même et le rassure. Il en déduit une croyance : « Plus je maigris, mieux je me sens ». Mais avec la dénutrition apparaissent une humeur triste, des pensées anorexiques envahissantes et une majoration des obsessions alimentaires. Le mal-être réapparaît et en cherchant à retrouver cet état du début, l’enfant va augmenter ses comportements inadaptés. Il entre dans un cercle vicieux avec un sentiment de perte de contrôle. L’anorexie serait en quelque sorte une « mauvaise solution » à un mal être réel.
3/ On me conseille une thérapie familiale donc ça veut dire que « c’est de ma faute » si mon enfant souffre d’anorexie ?
Les recherches effectuées ont montré que la thérapie familiale est efficace en particulier lorsque les enfants sont jeunes. Cela ne veut pas dire que la famille est coupable de cette maladie. On sait tout d’abord que le fait d’avoir un enfant qui ne se nourrit plus, est une source importante d’inquiétudes et même d’angoisse. Il est donc évident que toute la famille est impactée par cette situation. La thérapie familiale permet à chacun de s’exprimer sur son vécu et d’entendre le vécu des autres. Par ailleurs, les thérapeutes sont là pour donner des repères, aider chacun à bien identifier les symptômes liés à la maladie (ce sera une première étape indispensable pour avancer sur le chemin de la guérison) et à adopter des comportements et réactions plus adaptés face aux différentes situations que l’anorexie produit dans la famille. Enfin, la famille est un allié déterminant de l’équipe soignante. Elle détient sans le savoir beaucoup d’éléments nécessaires pour aider les thérapeutes à mieux aider leur enfant. L’anorexie est une maladie complexe plurifactorielle et le facteur famille est un facteur parmi d’autres qui peut participer à l’apparition de la maladie.
4/ Alors d’où vient cette maladie ?
Les causes de l’anorexie mentale à début précoce sont encore peu connues. Les chercheurs s’accordent à dire que cette maladie est la résultante de facteurs génétiques (prédisposition) et de facteurs environnementaux multiples. Souvent, on retrouve un ou plusieurs facteurs déclenchants (moqueries, harcèlement…), mais pas toujours. La famille n’est pas La cause de la maladie de l’enfant.
Il existe par ailleurs de nombreux facteurs de maintien potentiels de la maladie dans l’environnement scolaire, amical, familial de l’enfant et c’est bien souvent la famille qui nous aide à les identifier.
5/ Pourquoi surveiller la tenue vestimentaire de mon enfant ?
Avec la dénutrition, la température du corps baisse, ces enfants ont plus facilement froid. Ensuite, certains enfants vont avoir tendance à s’exposer au froid (s’habiller trop légèrement, aérer avec excès, couper les radiateurs) ou au contraire à se couvrir excessivement pour brûler des calories. Être vêtu trop légèrement favorise aussi l’hyperactivité.
Il est aussi important que votre enfant porte des vêtements à la bonne taille. Des vêtements trop amples peuvent favoriser la dissimulation d’une grande maigreur, et a contrario des vêtements trop étroits favorisent les réactions de personnes extérieures sur la silhouette et la focalisation sur la maigreur. Enfin il est important de porter des vêtements à la juste longueur afin de limiter l’exposition au froid (pantalon trop courts…).
6/ Pourquoi mon enfant est triste ?
Avec la dénutrition, le corps utilise le peu d’énergie qu’il a pour maintenir les fonctions vitales et la gestion des émotions apparaît secondaire. On peut dire que le corps est alors en « mode économie d’énergie ». Ainsi, une humeur triste est une conséquence directe de la dénutrition. La maladie entraine par ailleurs une modification des relations sociales : davantage de conflits dans la famille, évitements des événements sociaux de son âge (goûters d’anniversaire…). Cet isolement participe à ce ressenti de tristesse.
Il est important bien sûr de maintenir des apports alimentaires suffisants, mais aussi de veiller à ce que votre enfant maintienne les relations avec ses amis, même à distance : par téléphone, courrier, mail, visio-conférence…
7/ Pourquoi le priver de sport alors qu’il aime tellement ça ?
Votre enfant aime le sport, mais cette activité est considérée « à risque » car elle peut être associée à un désir de perdre du poids, et l’enfant peut perdre le contrôle sur l’intensité et la fréquence à laquelle il la pratique. En fonction de son état nutritionnel, l’activité physique peut également être dangereuse pour sa santé : risque de fracture, de malaise par exemple.
Dans certains cas, le médecin de votre enfant a prescrit un repos strict et contre-indiqué toute activité physique ou sportive. Il faut alors suivre cette prescription.
Autrement, l’activité physique doit être conditionnée par une bonne prise de la ration alimentaire. Elle augmente les dépenses caloriques, les apports doivent donc être augmentés en fonction (rajout d’une petite collation). Il est conseillé que l’enfant prenne la collation avant l’activité. La prise de la collation conditionne l’activité (pas de collation = pas d’activité physique). Il est conseillé de répartir ces activités sur plusieurs moments de la journée avec un temps maximum de 2 fois 10 minutes par jour. Les types d’activité peuvent varier y compris en intérieur (mettre de la musique et danser, faire un parcours de marche rapide dans l’appartement…). Les exercices de renforcement musculaires sont contre-indiqués.
8/ Pourquoi des compléments nutritionnels oraux ?
Les compléments nutritionnels oraux (CNO) sont des aliments hypercaloriques et existent sous plusieurs formes : boissons lactées ou non, crèmes desserts. Ils sont délivrés en pharmacie sur ordonnance. Ils permettent d’apporter un nombre de calories important avec une quantité équilibrée de nutriments pour une moindre quantité à boire ou manger.
Les CNO peuvent être utilisés si l’alimentation de votre enfant est insuffisante en quantité ou en diversité. Les CNO permettent à l’enfant d’avoir des apports suffisant sur la journée ! Le nombre de CNO pris par jour peut varier, il faut se référer à la feuille de route alimentaire de votre enfant. La transition d’une alimentation avec CNO vers une alimentation solide doit être faite suivant les conseils de l’équipe médicale et diététique.
9/ Pourquoi des médicaments psychotropes ? Dois-je continuer le traitement ? Que faire si je n’ai plus de traitement et pas d’ordonnance de renouvellement ?
Il n’existe pas de traitement médicamenteux spécifique validé pour traiter l’anorexie mentale de votre enfant. Cependant, les enfants qui souffrent d’anorexie ont presque tous, soit des symptômes anxieux invalidants autour du repas, soit un trouble anxieux, soit un Trouble Obsessionnel Compulsif (TOC), soit un trouble dépressif. Certains enfants ont plusieurs maladies.
Il existe des médicaments psychotropes pour apaiser l’angoisse (traitements symptomatiques), et aussi des traitements de fond contre la dépression, le TOC et les troubles anxieux.
Ces raisons peuvent, par exemple, justifier la prise d’un traitement médicamenteux psychotrope par votre enfant. Ce traitement ne sera pas arrêté ni modifier sans avis médical.
10/ Faut-il poursuivre les prises de sang ?
Si l’état de santé de votre enfant le nécessite, pour ajuster la posologie de certains médicaments ou vérifier leur tolérance, votre médecin vous remettra une prescription de bilan biologique.
11/ Est-ce que je dois peser mon enfant ? A quelle fréquence ?
Il est utile de peser votre enfant lors de chaque téléconsultation. Soit le matin de la téléconsultation, soit en direct pendant la téléconsultation.
Les pesées à la maison auront lieu au maximum une fois par semaine, toujours au même moment de la journée et dans la même tenue (par exemple pantalon, T-shirt, chaussettes, pour préserver la pudeur de votre enfant).
Les pesées hebdomadaires sont surtout indiquées si l’enfant sort d’hospitalisation ou attend une place d’hospitalisation ou encore si la feuille de route n’est plus bien suivie ou sur conseil du médecin.
12/ Pourquoi une feuille de route alimentaire ?
La feuille de route est un document établi par une diététicienne en prenant en compte les besoins nutritionnels, les goûts et les difficultés de l’enfant. Cette feuille donne des repères aux parents et à l’enfant sur le contenu des repas. Des équivalences validées avec la diététicienne ou le médecin sont en général possibles. Souvent des compensations sont prévues en cas d’activité sportive autorisée et /ou en cas d’activité physique.
13/ Quelle attitude face aux « tricheries » ?
Les « tricheries » font partie des symptômes de l’anorexie. Elles consistent par exemple à la dissimulation de nourriture ou aux stratégies de modification du poids lors des pesées.
Si vous identifiez un comportement de « tricheries » :
– Parlez-en calmement avec lui en expliquant que cela fait partie de la maladie et que l’anorexie en est responsable
– Formulez de façon claire et simple des objectifs en ayant bien identifié chacun de ses comportements
– Trouvez avec votre enfant des stratégies pour réduire ces comportements, soyez créatifs ! Par ex : pas de vêtements à grande poche pendant les repas, éloigner les animaux de compagnie etc…
– Valorisez ses efforts !
14/ Anorexique un jour, anorexique toujours ?
Dans la majorité des cas, l’évolution des patients avec une anorexie mentale est favorable mais la prise en charge est longue. On observe une évolution par phases, permettant le plus souvent de passer des paliers qui mènent vers la guérison, même si la réapparition de symptômes envahissants d’anorexie mentale reste possible. Cependant, il existe des formes chroniques de la maladie, plus ou moins sévères. Et les rechutes ne sont pas rares même après plusieurs mois de rémission. De plus, l’anorexie mentale reste une maladie grave, il faut être vigilant. Rappelons à nouveau que la plupart des enfants guérit ou voit son état de santé s’améliorer en grande partie et que cette évolution favorable est rendue possible par la mobilisation coordonnée des soignants et par l’investissement de la famille en lien avec les professionnels ainsi que par les efforts de l’enfant pour combattre la maladie.
· Évitez de parler de l’anorexie et de l’alimentation lors de chaque conversation avec son enfant.
· Valoriser les progrès : oui, mais ne pas en faire trop ; possible vécu de honte d’avoir mangé un aliment jusque-là interdit (ambivalence).
· Les recommandations du type « Évitez de manger trop gras et trop sucré » ne s’appliquent pas à mon enfant.
· Evitez de fixer des objectifs trop élevés.
· Ne pas être le thérapeute de son enfant, rester son parent, ne pas hésiter à solliciter l’équipe soignante.
N’hésitez pas à poser toutes vos questions aux professionnels de santé qui suivent votre enfant en consultation.
Vous pouvez aussi lire les ouvrages suivants :
– Anorexie, boulimie : Vous pouvez aider votre enfant. C. Doyen, S. Cook-Darzens
– Guide pour la fratrie d’un adolescent souffrant d’un trouble alimentaire. Dr Yves Simon, Isabelle Simon-Baïssas (Conseils utiles aussi pour des enfants de 8-12 ans)
– 50 Exercices pour sortir de l’Anorexie. S. Cook, C. Doyen
Vous pouvez aussi aller sur le site des Associations :
Fédération Française Anorexie Boulimie (FFAB)
Fédération Nationale des Associations TCA (FNA TCA)
Vous pouvez aussi joindre la permanence téléphonique « Anorexie Boulimie Info Ecoute » au 09.69.325.900 joignable les lundis, mardis, jeudis et vendredis (hors jours fériés), de 16h à 18h.
Remerciements pour leur relecture attentive aux : Dr Alexandre HUBERT, pédopsychiatre (Service de Psychiatrie de l’Enfant et de l’Adolescent, du CHU Robert Debré, APHP, Paris), Pr Priscille GERARDIN, pédopsychiatre (chef de pôle de Psychiatrie Enfants et Adolescents au Centre hospitalier du Rouvray), Dr Flora BAT-PITAULT, pédopsychiatre (Hôpital Salvator, APHM, Marseille).
Avec le soutien de la Fédération Française Anorexie Boulimie (FFAB) que nous remercions également.



